| |
| Med Sci (Paris). 2002 March; 18(3): 335–342. Published online 2002 March 15. doi: 10.1051/medsci/2002183335.Carcinogenèse hépatique et virus de l’hépatite C Anne Moro, Jiaji Jiang, Michèle Gigou, and Cyrille Féray Équipe Inserm 9941, Centre Hépato-Biliaire, Hôpital Paul Brousse, 14, avenue Paul Vaillant Couturier, 94800 Villejuif, France |
Le doublement de l’incidence du carcinome hépatocellulaire (CHC) lors des deux dernières décennies [1] est en grande partie imputable à l’endémie des infections par le virus de l’hépatite C (VHC). Néanmoins, le rôle exact du VHC lors de la carcinogenèse reste peu clair, d’autant plus que le VHC est un virus à ARN qui ne peut pas s’intégrer dans le génome des hépatocytes. Lors de l’infection par le VHC, c’est au stade de cirrhose qu’apparaît le risque de CHC, ce qui suggère fortement que la cirrhose en soit le principal facteur de risque. Il est cependant malaisé de discerner ce qui revient à la persistance de la réplication virale ou à la fibrogenèse dans la carcinogenèse. De plus, en l’absence de cellules permissives pour le VHC et de modèle animal d’infection, il est difficile d’étudier les relations virushôte autrement qu’indirectement, dans des modèles éloignés, essentiellement par l’expression recombinante des protéines virales ou encore par le biais de l’investigation clinique. |
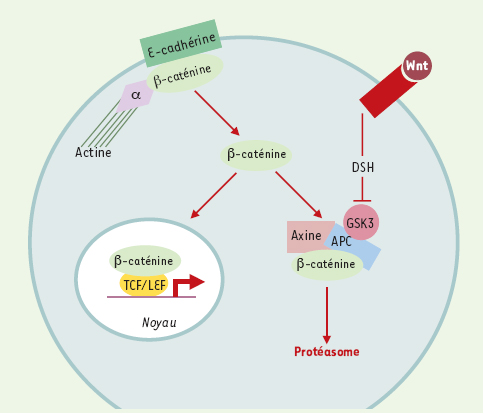
Le carcinome hépato-cellulaire Le carcinome hépatocellulaire (CHC) se développe à partir des hépatocytes et survient dans plus de 90 % des cas sur un foie cirrhotique avec, dans ce cas, une incidence annuelle qui varie de 1 % à plus de 5 % selon la cause de la cirrhose. Il s’agit du 7e cancer le plus fréquent chez l’homme et du 9e chez la femme. Sa prévalence est inférieure à 5/100 000 dans les pays d’Europe et d’Amérique du Nord, supérieure à 15/100 000 en Afrique (115/100 000 au Mozambique) et dans la plupart des pays d’Asie, et intermédiaire dans les pays d’Europe du Sud et de l’Est. Le rôle des toxiques (alcool et aflatoxine) et des facteurs viraux - virus de l’hépatite B (VHB) et VHC - expliquent ces répartitions géographiques différentes. Le pronostic de ce cancer demeure mauvais, les chimiothérapies sont en effet malaisées et peu d’essais thérapeutiques existent. Seules les thérapies locales (embolisation, résection, alcoolisation, cryothérapie) parviennent à contrôler la progression tumorale sans que l’efficacité sur la survie ne soit claire. En effet, la maladie prénéoplasique - la cirrhose - demeure et la récidive d’un CHC sur le foie restant est l’évolution fréquente. Le traitement le plus efficace est certainement la transplantation hépatique qui élimine la cirrhose mais pas le risque d’apparition, sous immunosuppression, de métastases. Dans certaines conditions (moins de trois nodules, un diamètre maximal inférieur à 3 cm), les patients transplantés ont des survies à 10 ans supérieures à 50 %. Néanmoins, la transplantation hépatique ne pourra jamais être appliquée à grande échelle faute d’un nombre suffisant de donneurs cadavériques ou familiaux. Le rôle du VHC ou celui de la cirrhose ? De multiples études épidémiologiques ont clairement montré l’association entre l’infection par le VHC et le développement d’un CHC. Elles ont permis de distinguer trois zones géographiques selon la prévalence de l’infection parmi les patients atteints de carcinome : une zone de forte prévalence (60-80 % des cas : Japon, Italie, Espagne, Égypte), une zone de prévalence intermédiaire (20-50 % : Europe du Nord, France, États-Unis) et une zone de faible prévalence (<10 % : Afrique centrale, Asie du Sud-Est). Il existe une relation inverse entre la prévalence de l’antigène de surface du VHB (AgHBs) et celle des anticorps anti-VHC. En outre, dans les régions de forte endémie pour le VHB, l’âge de survenue du CHC lié au VHB est de 10 ans inférieur à celui des patients infectés par le VHC et développant un CHC [ 2]. Dans une population chinoise de 400 patients cirrhotiques non alcooliques, l’incidence annuelle du CHC est de 2 % en l’absence d’anticorps anti-VHC et d’AgHBs, de 6,6 % en présence d’AgHBs et de 7 % en présence d’anticorps anti-VHC [ 3]. (→) m/s 2000, n°12, p. 1387 Cependant, le développement d’un CHC est un processus qui comporte plusieurs étapes et dont l’origine est multifactorielle, ce qui complique la compréhension des mécanismes impliqués. La cirrhose elle-même est le facteur étiologique essentiel lors de l’infection par le VHC. En effet, contrairement à l’infection par le VHB, la seule infection par le VHC ne semble pas suffisante pour induire un CHC sur un foie normal. Cependant, quelques cas de carcinomes survenant sur des hépatites chroniques ont été décrits [4, 5] mais aucune de ces séries n’était assez importante pour préciser les éventuelles caractéristiques cliniques ou pronostiques de ces tumeurs, et la majorité des patients était aussi exposée à l’alcool ou au VHB. Une étude française a décrit les facteurs de risque de carcinome lors d’une cirrhose virale due au VHC : ce sont la sévérité de la maladie hépatique, l’âge et le sexe masculin [6]. Enfin, l’efficacité croissante des traitements antiviraux permettant de guérir sur le plan virologique un nombre croissant depatients, l’incidence du CHC reste à déterminer dans cette population émergente. Instabilité chromosomique et mutations Une autre difficulté posée par le CHC est l’absence, au sein de la cirrhose, de lésions prénéoplasiques caractéristiques. Ce carcinome semble pouvoir naître de micronodules cirrhotiques ou de macronodules plus ou moins dysplasiques, mais les études de monoclonalité de ces lésions possiblement prénéoplasiques ne montrent pas de corrélation avec les classifications morphologiques du cancer [ 7]. De nombreuses anomalies chromosomiques ont été décrites dans les CHC et les cirrhoses, et témoignent d’une instabilité génétique. L’utilisation de sondes de polymorphisme a permis de déterminer des pertes alléliques sur les chromosomes 17p, 8p, 16q, 16p, 4q, 5q, 13q, lp, et 6q (par fréquence décroissante) suggérant l’implication de gènes suppresseurs de tumeur dans le processus de cancérogenèse. L’un d’eux est p53 (17p13) dont l’inactivation semble impliquée lors du CHC, une perte d’hétérozygotie, c’est-à-dire une inactivation bi-allélique de p53 ayant été observée dans 20 à 50 % des CHC [ 8] (→). Si les mutations de p53 sont nettement plus fréquentes dans les CHC liés à une exposition à l’aflatoxine B1[ 9], il ne semble pas en revanche exister d’accumulation particulière de mutations de p53 dans les CHC ou les hépatopathies liées au VHC [ 10]. D’une façon générale, la distribution des anomalies chromosomiques ne diffère pas clairement suivant l’origine virale B ou C du CHC [ 11]. De même, l’instabilité génétique se traduisant par la perte d’hétérozygotie sur des locus de type microsatellite n’est pas différente au cours des infections par le VHB ou le VHC [ 11– 13], mais semble corrélée à la dédifférenciation tumorale [ 14] voire au pronostic après résection chirurgicale [ 10]. Une autre piste intéressante est la description de mutations touchant des partenaires de la voie de signalisation Wnt/β-caténine, et responsables d’une activation de cette voie (Figure 1) (→→). Des mutations de la β-caténine ont été en effet décrites dans les CHC chez l’homme et la souris [ 15]. Le plus souvent, ces mutations induisent une stabilisation de la protéine qui s’accumule alors dans les cellules tumorales mais, ici encore, ces mutations ne semblent pas être influencées par l’étiologie virale de l’hépatopathie [ 10]. De même, on retrouve dans 10 % des CHC des mutations inactivatrices de l’axine 1, une protéine appartenant au complexe multimérique provoquant la phosphorylation puis la dégradation de la β-caténine. Enfin, des mutations fréquentes du gène codant pour la E-cadhérine (partie distale de 16q) ont été également observées. La E-cadhérine est une protéine d’adhérence cellulaire essentielle au maintien de l’architecture épithéliale et qui est également impliquée dans la voie de signalisation Wnt/β-caténine par son association, dans sa partie cytoplasmique, aux β-caténines. Une diminution de l’expression de la E-cadhérine est fréquemment observée dans les CHC, et ce d’autant plus que le carcinome est métastatique et peu différencié [ 16]. Il apparaît donc que deux voies de signalisation majeures, Wnt/β-caténine et p53, pourraient être impliquées dans le développement des CHC, sans que l’on ait pu démontrer un lien avec l’étiologie virale VHC.  | Figure 1. Implication de la voie Wnt/β-caténine dans la carcinogenèse hépatique.La β-caténine peut être localisée dans le complexe d’adhérence où elle sert de relais entre les cadhérines et le cytosquelette d’actine. Elle peut aussi être sous forme libre dans le cytoplasme et le noyau et joue un rôle clé dans la transmission du signal relayé par les facteurs de la famille Wnt. En l’absence de signal Wnt, la β-caténine cytoplasmique est phosphorylée par la GSK3 (glycogen synthase kinase) au sein d’un complexe multiprotéique contenant aussi l’axine et la protéine APC, puis dégradée par le protéasome. En présence de Wnt, la GSK3 est inactivée et la β-caténine va alors s’accumuler dans le cytoplasme et être transloquée vers le noyau. Dans le noyau, la β-caténine libre se lie au facteur de transcription LEF/TCF, et le complexe ainsi formé active la transcription de gènes cibles. Des mutations activatrices de cette voie ont été retrouvées dans les cancers hépatocelluaires (CHC) : il peut s’agir de mutations activatrices de la β-caténine qui stabilisent la protéine, de mutations inactivatrices de l’axine susceptibles de diminuer l’activité de la GSK3. Enfin, des mutations de la E-cadhérine ont été également observées, susceptibles de modifier l’architecture épithéliale ou de diminuer la quantité de β-caténine au sein du complexe d’adhérence. |
(→→) m/s 1998, n°8/9, p. 994 |
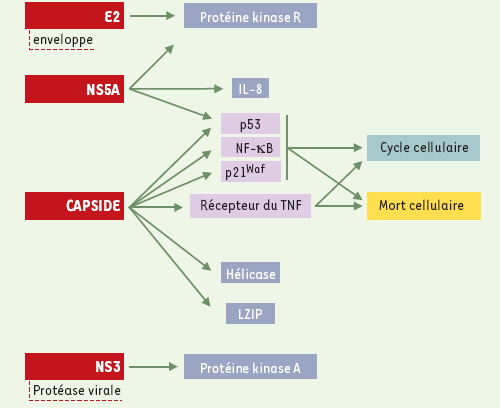
Carcinogenèse liée du VHC De nombreuses études ont révélé l’existence d’interactions entre protéines du VHC et protéines cellulaires, mais celles-ci reposent le plus souvent sur des modèles expérimentaux très éloignés de la réalité clinique, en particulier sur des systèmes d’expression transitoire dans des lignées cellulaires diverses. Certaines de ces interactions semblent cependant mieux documentées et pourraient être impliquées in vivo dans la réplication virale ou l’apoptose et jouer un rôle dans le processus de persistance virale, ou celui conduisant au développement d’un carcinome . Interactions moléculaires entre protéines virales et cellulaires Les données publiées portent majoritairement sur la capside virale qui est la première protéine à être traduite et est assez conservée parmi les isolats [ 17]. La capside est une protéine basique constituée des 191 premiers acides aminés de la polyprotéine virale, existant sous forme d’homo-multimères et ayant une forte affinité pour l’ARN. On la trouve dans le cytoplasme [ 18], où elle peut être associée avec le réticulum endoplasmique [ 19], des inclusions lipidiques [ 19], l’apolipoprotéine AII [ 20], le récepteur de la lymphotoxine-β [ 21] et le récepteur du TNF ( tumor necrosis factor) [ 22]. Les données concernant un possible rôle de la capside dans le contrôle de la transcription sont encore contradictoires. La capside virale provoque la séquestration dans le cytoplasme de LZIP [ 23], une protéine transactivatrice récemment décrite. Ce mécanisme pourrait rendre compte de certaines interactions transcriptionnelles observées [ 24, 25]. De plus, des traces de capside amputée de son extrémité C-terminale (p16) sont aussi détectées dans le noyau [ 26], ce qui suggère que cette protéine puisse jouer un rôle direct dans le contrôle de la transcription. Toutefois, là encore, les données obtenues sont contradictoires : pour certains, la capside augmenterait in vitro l’activité transcriptionnelle de p53, ce qui augmenterait l’expression de p21 waf1, une protéine inhibitrice des kinases dépendantes des cyclines ; pour d’autres, elle diminuerait l’expression à la fois de p53 et p21 waf1 [ 24, 25, 27]. Enfin, une corrélation inverse entre l’expression de p53 et celle de p21 est retrouvée en immunohistochimie dans les CHC liés au VHC [ 28]. Il semble d’autant plus important de comprendre ces différentes contradictions que l’on sait que p21 waf1 est une des protéines induites par p53 et impliquée dans l’arrêt du cycle cellulaire, mais peut aussi dans certaines conditions, et contrairement à p53, avoir un effet anti-apoptotique. Des protéines virales autres que la capside pourraient aussi interférer avec des mécanismes impliqués dans la carcinogenèse hépatique (Figure 2). La protéine E2 semble inhiber la protéine kinase dépendante de l’ARN double brin (PKR), qui est induite par l’interféron et impliquée dans la défense contre les infections virales [ 29]. La protéine non structurale NS3 pourrait bloquer l’action catalytique de la protéine kinase A et sa translocation nucléaire [ 30]. Une autre protéine non structurale, NS5A, pourrait, grâce à sa partie C-terminale, inhiber la transcription de la PKR [ 31]. Elle pourrait également avoir d’autres propriétés comme celle de s’associer directement avec la protéine p53 et et donc d’empêcher la transcription de p21 waf1 [ 32].  | Figure 2. Interactions de certaines protéines virales avec les protéines cellulaires. Parmi les interactions décrites entre les protéines virales, en particulier la capside, et des protéines cellulaires, certaines pourraient jouer un rôle dans l’oncogenèse en influant notamment sur le contrôle du cycle cellulaire ou de la mort cellulaire. Cependant, les données, encore parcellaires et contradictoires, ne permettent pas de définir un schéma précis d’inhibition ou d’activation. |
Un réel pouvoir oncogénique du VHC ? Si ces études d’expression transitoire des différentes protéines virales suggèrent des interactions potentielles entre protéines virales et cellulaires, il semble cependant que la possibilité d’une transformation cellulaire, se traduisant par une prolifération des cellules et leur perte d’adhérence, ne soit observée qu’avec la capside et la protéine NS3 [ 33]. Toutefois, le pouvoir oncogénique est probablement faible et dépend des conditions expérimentales comme l’illustrent les résultats contradictoires obtenus dans des modèles expérimentaux similaires. L’utilisation de souris transgéniques a permis de mieux appréhender le rôle de ces protéines virales dans la carcinogenèse in vivo. Les souris dont les cellules surexpriment la capside virale développent précocement une stéatose et une hépatite chronique [ 34], qui précèdent la survenue d’un carcinome hépato-cellulaire après le 10 e mois de vie. Un tel phénotype n’est en revanche pas observé si la protéine d’enveloppe E2 est surexprimée. Cependant, même avec la capside, le développement du carcinome ne survient qu’en présence de lésions hépatiques préexistantes et après une longue durée d’évolution, ce qui montre que le potentiel oncogéniquede cette protéine virale est faible. Un aspect intéressant de ce modèle murin est la survenue d’une stéatose, anomalie assez typique des infections par le VHC chez l’homme. On peut également souligner qu’il a été récemment observé que la composition lipidique des hépatocytes de patients infectés par le VHC, ou de souris exprimant la capside, est anormale. Cela confirme indirectement les interactions entre lipoprotéines et capside virale déjà décrites. VHC et apoptose Les données concernant le rôle de l’apoptose dans la pathogénie de l’infection par le VHC et dans la carcinogenèse sont encore peu claires. En effet, l’infection chronique par le VHC s’accompagne d’une apoptose des hépatocytes [ 35] probablement due à l’activation des lymphocytes T cytotoxiques, mais qui pourrait aussi résulter d’une action directe des virions ou de certaines protéines virales. Cependant, les études in vitro d’expression de la capside dans diverses lignées cellulaires seraient plutôt en faveur d’un rôle anti-apoptotique de cette protéine. En effet, l’expression de la capside réduit l’apoptose induite par le cis-platine, les anticorps anti-CD95 (qui reconnaissent et activent les récepteurs Fas) [ 36] ou le TNF. Cet effet semble dû à l’activation, par la capside, du facteur de transcription NF-κB, via l’inhibition du facteur cytoplasmique IκB qui est lui-même un inhibiteur de NF-κB [ 36, 37]. Ces données in vitro sont confortées par une analyse récente du transcriptome hépatique de sujets infectés par le VHC, montrant une augmentation de l’expression de NF-κB [ 38]. Enfin, l’inhibition de l’apoptose induite par l’activation de Fas a aussi été montrée in vivo dans un modèle murin surexprimant la capside et les deux protéines d’enveloppe. Dans ce modèle, cette inhibition passe par celle des caspases 3, 7 et 9. L’ensemble de ces résultats est plutôt en faveur d’une résistance à l’induction de l’apoptose, un mécanisme déjà décrit pour d’autres virus persistants. Il faut souligner que seules quelques-unes de ces interactions entre protéines virales et protéines de la cellule hôte ont été recherchées ou retrouvées in vivo comme l’activation de NFκB, ou l’inhibition de la transcription de p21waf1. Cela est d’autant plus important que, dans les systèmes d’expression in vitro, la quantité de protéines virales exprimées, leur routage intracellulaire, leurs modifications post-traductionnelles varient selon les conditions expérimentales. Les cellules transfectées sont clairement distinctes de celles réellement infectées telles que les hépatocytes ou les cellules lympho-monocytaires. Parmi les interactions qui semblent bien documentées, certaines pourraient avoir des conséquences différentes suivant le type cellulaire infecté. Ainsi, l’inhibition de l’apoptose dans les hépatocytes pourrait favoriser la persistance virale et provoquer l’apparition de foyers de prolifération cellulaire, favorisant le développement de carcinomes et, dans les cellules lympho-monocytaires, serait responsable de dysfonctionnements de la réponse immune. |
Variabilité virale et carcinome hépatocellulaire Il est classiquement évoqué que, comme pour d’autres virus, certaines souches du VHC puissent induire un phénotype clinique particulier comme la survenue d’un CHC, la sévérité de la maladie ou la sensibilité de la réponse à l’interféron. Une première approche a été d’utiliser la classification en génotypes viraux définis sur des critères phylogénétiques selon les pourcentages d’homologie nucléotidique. Il a été ainsi clairement établi que les génotypes 2 et 3 sont plus sensibles au traitement par l’interféron. Certaines études ont mis en évidence une forte prévalence du génotype 1b (80 à 100 %) dans les CHC associés au VHC mais un biais possible de ces études était la durée d’évolution plus prolongée pour le génotype 1b (lui-même plus fréquent en cas de contamination transfusionnelle) [39]. L’absence de lien clairement prouvé entre les différents génotypes et un phénotype clinique comme le CHC n’exclut cependant pas l’existence d’une relation entre certaines souches et la survenue du CHC. Cette question n’a pas qu’un intérêt théorique car ses conséquences pratiques pourraient être importantes comme l’appréciation du risque de développer un CHC chez les patients et l’identification des protéines virales dont les mutations seraient directement impliquées dans la carcinogenèse hépatocytaire. Un autre niveau de variabilité du VHC est celui des quasi-espèces, des variants viraux dérivés du même inoculum. Une répartition inhomogène des quasiespèces virales entre tumeur et cirrhose est décrite [40]. La traduction de l’ARN viral est certaine dans les tumeurs sans qu’il n’apparaisse d’hétérogénéité claire de la réplication virale entre tumeur et non tumeur par hybridation in situ de l’ARN viral ou immuno-histochimie. La seule étude analysant la distribution entre foie tumoral et non tumoral des quasi-espèces, par clonage et séquençage [40], a permis de révéler l’existence de différences nucléotidiques seulement pour la capside mais non pour NS5, et d’indiquer que les tumeurs pouvaient abriter des souches défectueuses, c’est-à-dire ne produisant pas de virions réellement infectieux. Une distribution des quasi-espèces différentes dans la tumeur ouvre la possibilité d’une sélection de souches plus ou moins oncogéniques. |
Carcinome hépatocellulaire et co-infection par le VHB et le VHC Il semble maintenant clair que la co-infection par le VHB et le VHC joue un rôle synergique pour le risque de survenue d’un CHC. Ainsi dans la population chinoise de 400 cirrhotiques citée plus haut [3], l’incidence annuelle de CHC doublait (13,3 %) en cas de co-infection par les deux virus VHB et VHC. Ces résultats sont confirmés par une méta-analyse regroupant 32 séries et montrant des odds-ratio de 165 en présence d’une co-infection VHB -VHC contre moins de 20 en cas d’infection par un seul des deux virus. Un autre exemple est celui du Japon où l’association entre CHC et VHC est forte mais où l’incidence des anticorps anti-VHC reste modérée dans la population générale. Une étude portant sur 28 patients japonais atteints de CHC et positifs pour les anticorps anti-VHC a révélé la présence de séquences clonales d’ADN du VHB intégrées dans le génome chez 16 d’entre eux (57,1 %) alors même que 11 de ces patients étaient négatifs pour l’AgHBs. Ces données suggèrent le rôle potentiel d’une infection cryptique par le VHB dans le développement de certains hépatocarcinomes liés au VHC, et soulignent le risque que de nombreuses études portant sur l’association de ce cancer avec le VHC incluent en fait, sans en tenir compte, des patients ayant été en contact avec le VHB. |
Conclusions et perspectives L’ensemble de ces données, souvent disparates, parfois contradictoires, souligne à quel point les efforts doivent encore être poursuivis afin de comprendre le processus de carcinogenèse hépatique liée au VHC. Les études du transcriptome hépatique permettront peut-être de confirmer certaines interactions démontrées in vitro et de révéler d’autres modifications de l’expression génique. Les premières études utilisant les microarrays pour comparer l’expression des ARNm extraits de foies tumoraux et non tumoraux, ont ainsi analysé 1 000 à 23 000 gènes dans des groupes de 10 à 20 patients infectés par le VHC ou le VHB. Si des variations de l’expression de 2 à 10 % des transcrits quantifiés ont été observées, les résultats de ces premières études sont largement discordants. Il semble déjà que de tels travaux nécessitent un nombre élevé de patients et de prélèvements de tissus bien caractérisés, et doivent tenir compte de façon rigoureuse de l’étiologie, notamment virale, de l’hépatopathie. Une récente étude par microarray a comparé des hépatites chroniques dues au VHB ou au VHC [38] et montré que les transcriptomes étaient nettement différents lors des infections par le VHC ou le VHB. Cependant, les prélèvements de tissu hépatique comprennent de nombreuses cellules autres que les hépatocytes. La microdissection des tissus à l’aide de laser permettrait d’isoler les différents types cellulaires mais risquerait d’être limitée par les faibles quantités d’ARNm obtenues. La représentativité des sondes utilisées ainsi que leurs redondances posent également des problèmes complexes, et le coût de ces techniques incite à une recherche centralisée et normalisée. Enfin, ce type d’approche ne permet pas de détecter l’expression de gènes anormaux ou inconnus, même si ceux-ci sont de moins en moins nombreux. On peut également discuter de l’opportunité d’effectuer l’étude du transcriptome de façon plus précoce, au stade pré-cirrhotique ou pré-tumoral, au sein de lésions de dysplasies prénéoplasiques, afin de détecter des modifications d’expression qui risquent d’échapper aux criblages plus tardifs. De même, l’expression stable et la réplication de la quasi-totalité du génome viral dans diverses lignées cellulaires sont des modèles intéressants pour l’étude, entre autres, des interactions entre infection par le VHC et régulation transcriptionnelle. Actuellement, la priorité est de dépister les malades infectés et de les traiter afin d’éviter l’évolution vers la cirrhose et le risque de CHC. Les améliorations notables et récentes du traitement permettent d’espérer une guérison virologique chez la moitié des patients. Se pose aussi la question de l’utilisation de l’interféron en prophylaxie du CHC chez des patients déjà cirrhotiques. Un premier essai thérapeutique, randomisé et prospectif, montrait, dès 1995 [41], une incidence significativement abaissée du CHC chez des malades cirrhotiques traités par l’interféron en monothérapie. Le seul autre essai thérapeutique portant sur une population moins importante indiquait une même tendance, mais non significative. D’autres études rétrospectives sont aussi en faveur d’un effet thérapeutique bénéfique de l’interféron pour la prévention primaire du CHC sans qu’un lien avec une réponse virologique ne soit évident. L’efficacité des thérapies antivirales permet d’obtenir, chez un nombre minoritaire mais croissant de patients cirrhotiques, une guérison virologique posant la question de la réversibilité des lésions de cirrhose comme celle de la diminution du risque de CHC. Enfin, la transplantation hépatique reste encore la meilleure solution au stade de l’insuffisance hépatique ou du CHC. |
1. El-Serag HB, Mason AC. Rising incidence of hepatocellular carcinoma in the United States. N Engl J Med 1999; 340 : 745–50. 2. Shiratori Y, Shiina S, Imamura M, et al. Characteristic difference of hepatocellular carcinoma between hepatitis B- and C- viral infection in Japan. Hepatology 1995; 22 : 1027–33. 3. Tsai J, Jeng J, Ho M, et al. Effect of hepatitis C and B virus infection on risk of hepatocellular carcinoma: a prospective study. Br J Cancer 1997; 76 : 968–74. 4. De Mitri MS, Poussin K, Baccarini P, et al. HCV-associated liver cancer without cirrhosis. Lancet 1995; 345 : 413–5. 5. Grando-Lemaire V, Guettier C, Chevret S, Beaugrand M, Trinchet JC. Hepatocellular carcinoma without cirrhosis in the West: epidemiological factors and histopathology of the non-tumorous liver. Groupe d’étude et de traitement du carcinome hépatocellulaire. J Hepatol 1999; 31 : 508–13. 6. Degos F, Christidis C, Ganne-Carrie N, et al. Hepatitis C virus related cirrhosis: time to occurrence of hepatocellular carcinoma and death. Gut 2000; 47 : 131–6. 7. Paradis V, Laurendeau I, Vidaud M, Bedossa P. Clonal analysis of macronodules in cirrhosis. Hepatology 1998; 28 : 953–8. 8. Debuire B, Paterlini P, Pontisso P, Basso G, May E. Analysis of the p53 gene in European hepatocellular carcinomas and hepatoblastomas. Oncogene 1993; 8 : 2303–6. 9. Hsu IC, Metcalf RA, Sun T, Welsh JA, Wang NJ, Harris CC. Mutational hotspot in the p53 gene in human hepatocellular carcinomas. Nature 1991; 350 : 427–8. 10. Caruso ML, Valentini AM. Overexpression of p53 in a large series of patients with hepatocellular carcinoma: a clinicopathological correlation. Anticancer Res 1999; 19 : 3853–6 11. Laurent-Puig P, Legoix P, Bluteau O, et al. Genetic alterations associated with hepatocellular carcinomas define distinct pathways of hepatocarcinogenesis. Gastroenterology 2001; 120 : 1763–73. 12. Kawai H, Suda T, Aoyagi Y, et al. Quantitative evaluation of genomic instability as a possible predictor for development of hepatocellular carcinoma: comparison of loss of heterozygosity and replication error. Hepatology 2000; 31 : 1246–50. 13. Kusano N, Shiraishi K, Kubo K, Oga A, Okita K, Sasaki K. Genetic aberrations detected by comparative genomic hybridization in hepatocellular carcinomas: their relationship to clinicopathological features. Hepatology 1999; 29 : 1858–62. 14. Okabe H, Ikai I, Matsuo K, et al. Comprehensive allelotype study of hepatocellular carcinoma: potential differences in pathways to hepatocellular carcinoma between hepatitis B virus-positive and -negative tumors. Hepatology 2000; 31 : 1073–9. 15. de La Coste A, Romagnolo B, Billuart P, et al. Somatic mutations of the beta-catenin gene are frequent in mouse and human hepatocellular carcinomas. Proc Natl Acad Sci USA 1998; 95 : 8847–51. 16. Kozyraki R, Scoazec JY, Flejou JF, et al. Expression of cadherins and alpha-catenin in primary epithelial tumors of the liver. Gastroenterology 1996; 110 : 1137–49. 17. Bukh J , Purcell RH, Miller RH. Sequence analysis of the core gene of 14 hepatitis C virus genotypes. Proc Natl Acad Sci USA 1994; 91 : 8239–43. 18. Cerino A, Boender P, La Monica N, Rosa C, Habets W, Mondelli MU. A human monoclonal antibody specific for the N terminus of the hepatitis C virus nucleocapsid protein. J Immunol 1993; 151 : 7005–15. 19. Barba G, Harper T, Harada M, et al. Hepatitis C virus core protein shows a cytoplasmic localization and associates to cellular lipid storage droplets. Proc Natl Acad Sci USA 1997; 94 : 1200–5. 20. Sabile A, Perlemuter G, Bono F, et al. Hepatitis C virus core protein binds to apolipoprotein AII and its secretion is modulated by fibrates. Hepatology 1999; 30 : 1064–76. 21. Chen CM, You LR, Hwang LH, Lee YH. Direct interaction of hepatitis C virus core protein with the cellular lymphotoxin-beta receptor modulates the signal pathway of the lymphotoxin-beta receptor. J Virol 1997; 71 : 9417–26. 22. Zhu N , Khoshnan A , Schneider R , et al. Hepatitis C virus core protein binds to the cytoplasmic domain of tumor necrosis factor (TNF) receptor 1 and enhances TNF-induced apoptosis. J Virol 1998; 72 : 3691–7. 23. Jin DY, Wang HL, Zhou Y, et al. Hepatitis C virus core protein-induced loss of LZIP function correlates with cellular transformation. EMBO J 2000; 19 : 729–40. 24. Ray RB, Steele R, Meyer K, Ray R. Transcriptional repression of p53 promoter by hepatitis C virus core protein. J Biol Chem 1997; 272 : 10983–6. 25. Ray RB, Steele R, Meyer K, Ray R. Hepatitis C virus core protein represses p21waf1/Cip1/Sid1 promoter activity. Gene 1998; 208 : 331–6. 26. Kozyraki R, Scoazec JY, Flejou JF, et al. Expression of cadherins and alpha-catenin in primary epithelial tumors of the liver. Gastroenterology 1996; 110 : 1137–49. 27. Lu W, Lo SY, Chen M, Wu KJ, Fung YK, Ou JH. Activation of p53 tumor suppressor by hepatitis C virus core protein. Virology 1999; 264 : 134–41. 28. Shi YZ, Hui AM, Takayama T, Li X, Cui X, Makuuchi M. Reduced p21(Waf1/Cips1) protein expression is predominantly related to altered p53 in hepatocellular carcinomas. Br J Cancer 2000; 83 : 50–5. 29. Taylor DR, Shi ST, Romano PR, Barber GN, Lai MM. Inhibition of the interferon-inducible protein kinase PKR by HCV E2 protein. Science 1999; 285 : 107–10. 30. Borowski P, Oehlman K, Heiland M, Laufs R. Nonstructural protein 3 of hepatitis C virus blocks the distribution of the free catalytic subunit of cyclic AMP-dependent protein kinase. J Virol 1997; 71 : 2838–43. 31. Gale MJ, Korth M, Tang NM, et al. Evidence that hepatitis C virus resistance to interferon is mediated through repression of the PKR protein kinase by the nonstructural 5A protein. Virology 1997; 230 : 217–27. 32. Majumder M, Ghosh AK, Steele R, Ray R, Ray RB. Hepatitis C virus NS5A physically associates with p53 and regulates p21/waf1 gene expression in a p53-dependent manner. J Virol 2001; 75 : 1401–7. 33. Sakamuro D, Furukawa T, Takegami T. Hepatitis C virus nonstructural protein NS3 transforms NIH 3T3 cells. J Virol 1995; 69 : 3893–6. 34. Moriya K, Yotsuyanagi H, Shintani Y, et al. Hepatitis C virus core protein induces hepatic steatosis in transgenic mice. J Gen Virol 1997; 78 : 1527–31. 35. Hiramatsu N, Hayashi N, Katayama K, et al. Immunohistochemical detection of Fas antigen in liver tissue of patients with chronic hepatitis C. Hepatology 1994; 19 : 1354–9. 36. Marusawa H, Hijikata M, Chiba T, Shimotohno K. Hepatitis C virus core protein inhibits Fas- and tumor necrosis factor alpha-mediated apoptosis via NF-kappaB activation. J Virol 1999; 73 : 4713–20. 37. Yoshida H, Kato N, Shiratori Y, et al. Hepatitis C virus core protein activates NF-κB-dependent signaling through tumor necrosis factor receptor-associated factor. J Biol Chem 2001; 212 : 451–62. 38. Honda M, Kaneko S, Kawai H, Shirota Y, Kobayashi K. Differential gene expression between chronic hepatitis B and C hepatic lesion. Gastroenterology 2001; 120 : 955–66. 39. Nousbaum JB, Pol S, Nalpas B, Landais P, Berthelot P, Brechot C. Hepatitis C virus type 1b (II) infection in France and Italy. Ann Intern Med 1995; 122 : 161–8. 40. Ruster B, Zeuzem S, Roth WK. Hepatitis C virus sequences encoding truncated core proteins detected in a hepatocellular carcinoma. Biochem Biophys Res Commun 1996; 219 : 911–5. 41. Nishiguchi S, Kuroki T, Nakatani S, et al. Randomised trial of effects of interferon-alpha on incidence of hepatocellular carcinoma in chronic active hepatitis C with cirrhosis. Lancet 1995; 346 : 1051–5. |